Lograr el primer borrador del genoma humano llevó más de una década.
Actualmente, tu genoma puede ser leído en apenas un día.
La genómica o estudio de los genomas es uno de los campos científicos con avances más revolucionarios desde que, hace justo ahora 20 años, se secuenciara el primer borrador del 90% del genoma humano.
El logro fue anunciado el 26 de junio de 2000 en ceremonias simultáneas en Washington y Londres.
En la Casa Blanca, el entonces presidente Bill Clinton apareció flanqueado por los científicos Francis Collins y Craig Venter.
“Celebramos hoy la culminación del primer borrador del libro humano de la vida”, afirmó entonces Collins, actualmente director de los Institutos Nacionales de Salud de Estados Unidos.

El genoma completo fue publicado en 2003, tras 13 años de un esfuerzo internacional sin precedentes.
Científicos en Estados Unidos, Reino Unido, Francia, Alemania, Japón y China participaron en un consorcio de centros públicos liderado por Collins. Y en la carrera compitió también una empresa privada estadounidense, Celera Genomics, dirigida por Venter.
Dos décadas después de aquel histórico anuncio en la Casa Blanca, en BBC Mundo recordamos el significado de ese hito científico y destacamos cinco de los muchos avances que hizo posible el proyecto del genoma humano.
¿Qué significó secuenciar el genoma humano?
“En términos simples lo que significó fue poder tener todas las letras del genoma ordenadas y puestas en un mapa de referencia”, explicó a BBC Mundo Manuel Pérez Alonso, profesor de genética de la Universidad de Valencia, España, y editor de la revista Genética Médica News.

En otras palabras, los científicos lograron secuenciar o leer el orden de los 3.000 millones de pares de lo que se conoce como bases, los compuestos químicos que son los bloques de construcción del ADN y se simbolizan con las letras A, C, G y T.
Contar con el primer genoma permitió compararlo, por ejemplo, al de personas que padecen una enfermedad e investigar si la causa de esa patología podría estar en cambios en su genoma.
“Esa es la clave de todo”, afirmó Pérez Alonso. “Porque antes de tener este primer borrador del genoma humano no había una referencia”.
Secuenciar el primer borrador del genoma humano costó cerca de US$300 millones, según el Instituto Nacional de Investigación del Genoma Humano de Estados Unidos. Hoy en día es posible secuenciar el genoma de una persona por unos US$1.000 o menos.
Pero Pérez Alonso aclara que se trata de una primera lectura “en bruto”.

“El aparato nos das todas esas letras y las ponemos en un fichero de ordenador. Pero el problema para el que todavía no hay tecnología suficiente es tener la capacidad para interpretar todo lo que tenemos ahí”.
“Todavía estamos lejos de saber cuál es el significado completo de cada letra. Hay muchos genes que todavía no están localizados que producen enfermedades, pero no sabemos cuál es el gen causante”.
5 AVANCES
1. La genómica del cáncer
Jean Claude Zenklusen participó del proyecto original del genoma humano y es director actualmente del Atlas del Genoma del Cáncer en el Instituto Nacional del Cáncer de Estados Unidos.

“El Atlas fue simplemente la aplicación del genoma humano al problema de cáncer”, afirmó el científico suizo, quien creció en Argentina.
“Lo que hicimos fue armar una colección de 33 tipos de tumores, la mayoría de ellos tumores sólidos y todos de adultos. Y coleccionar toda la información posible respecto de los cambios a nivel genómico en los tumores”.
Zenklusen y sus colegas secuenciaron el ADN en el núcleo de las células tumorales, lo que permitió caracterizar los tumores no por el lugar del cuerpo en el que se encuentran, sino por sus características genéticas.
“Ahora, gracias no solamente al Atlas sino a muchos otros estudios, estamos aprendiendo que distintos tumores se desarrollan de distintas maneras usando distintos genes, y se están desarrollando fármacos específicos para ese gen y solo para ese gen”.
Un ejemplo de esas terapias específicas es el tratamiento para el linfoma difuso de células B grandes.
Louis Staudt, director del Centro de Genómica del Cáncer en el Instituto Nacional del Cáncer en Estados Unidos, descubrió que ese linfoma se presenta en dos grupos totalmente distintos, y que diferencias en sus mutaciones permiten una terapia dirigida específicamente a cada subtipo.
“Ese descubrimiento pasó inmediatamente a la clínica y el 95% de los linfomas difusos de células B grandes se curan”.

La genómica también permite seguir el desarrollo de un cáncer mediante un sencillo análisis de sangre que se conoce como biopsia líquida.
“La biopsia líquida es una manera de hacer vigilancia para ver si el tumor está volviendo, porque las células de tumores se destruyen todo el tiempo y liberan a la sangre ADN y ARN”, explicó Zenklusen.
El análisis de sangre puede mostrar que un tumor está creciendo seis meses antes de que un paciente tenga síntomas o aparezca ningún rasgo en una imagen por rayos X o en una tomografía de resonancia magnética.
“Y cuanto más pronto sabemos que el tumor está atacando de nuevo, mejores chances tenemos de tratarlo”.
2. Enfermedades genéticas raras
El Instituto Nacional de Investigación del Genoma Humano en Estados Unidos estima que cerca de 350 millones de personas en el mundo padecen lo que se conoce como una enfermedad rara, una patología con menos de 200.000 personas diagnosticadas.
Y de esas enfermedades raras, aproximadamente el 80% tienen causas genéticas.

“Gracias a tener el borrador del genoma humano fue posible comparar el ADN de pacientes que tenían una enfermedad con el de personas que no la tenían, y descubrir nuevos genes causantes de enfermedad”, señaló Pérez Alonso.
“La fibrosis quística, por ejemplo, una enfermedad relativamente frecuente dentro de las enfermedades raras, puede ser diagnosticada hoy en día fácilmente porque se pudo identificar el gen causante”.

El descubrimiento de los genes también guió el desarrollo de nuevos tratamientos.
“Por ejemplo, una enfermedad genética que normalmente es muy grave es la atrofia muscular espinal. Recientemente se ha podido desarrollar un tratamiento para esta enfermedad como consecuencia de disponer de conocimiento sobre el gen causante”.
3. Variaciones entre los seres humanos

El proyecto del genoma humano facilitó el estudio de diferencias entre los genomas de distintas personas.
El primer borrador del genoma se basó en muestras de sangre de voluntarios cuyas identidades no fueron divulgadas.
Aunque se suele hablar sobre “el genoma humano”, el genoma de cada ser humano es diferente.
A nivel de las bases en nuestro ADN, el 99,9% de nuestro genoma es igual que el de otras personas.
Pero el 0,1% de diferencia determina desde el color de nuestros ojos a nuestro riesgo de padecer ciertas enfermedades.

“Ese 0,1% significa que de cada mil letras una es diferente”, explicó Pérez Alonso.
“Casi todos esos cambios forman parte de la variación natural que hace que las personas sean diferentes”.
“El auténtico reto de la genética (la herencia de uno o pocos genes) y la genómica (el estudio de todo el genoma) es filtrar de todos esos cambios cuáles no son relevantes y cuáles son auténticamente patológicos y pueden condicionar nuestra salud, eso es un reto no resuelto”.
4. Tests prenatales no invasivos
Los avances en secuenciación de ADN permiten ahora detectar anomalías genéticas en un feto con una muestra de sangre de la madre a través de lo que se conoce como Tamizaje Prenatal No Invasivo, Non Invasive Prenatal Screening o NIPS.
“Es un método de tamizaje que permite identificar a aquellos fetos que tienen un alto riesgo de presentar problemas genéticos”, explicó a BBC Mundo el doctor Sebastián Illanes, profesor titular de la Facultad de Medicina de la Universidad de los Andes en Chile y especialista en medicina materno fetal de la Clínica UANDES.

El médico señaló que el término tamizaje se refiere a tests que se realizan para diferenciar a personas con alto o bajo riesgo de tener enfermedad.
El tamizaje permite reducir el número de personas a las que se le hará un test definitivo o diagnóstico, lo cual es una ventaja si el test definitivo tiene riesgo o es muy caro.
En el caso de los NIPS, el examen prenatal se puede hacer desde el primer trimestre del embarazo y “tiene un valor predictivo positivo y negativo muy buenos”.
Sólo si el NIPS identifica el riesgo de anomalías en el número de cromosomas se realizan posteriormente estudios invasivos para el diagnóstico definitivo.
“Esto es una ventaja ya que los estudios invasivos, como la amniocentesis, pueden tener riesgos para el embarazo”.
Los tests no invasivos han planteado un debate ético, ya que pueden realizarse muy temprano en el embarazo y llevar a abortos selectivos.

“Creo que existen muchas consideraciones éticas que aún no se han respondido adecuadamente sobre qué pasa cuando se tiene acceso de manera no invasiva y sin riesgo a material genético de un feto que nos puede dar información que podría implicar discriminación”.
“Por ejemplo, ¿qué pasa si ese material genético nos informa del aumento del riesgo de ese niño de tener autismo? ¿Qué decisiones pueden tomar los padres con respecto a esa información? ¿Tenemos obligaciones hacia el niño?”
El uso de los NIPS está en aumento en Chile.
“Aunque al ser financiado por los pacientes y no por el Estado, solo tienen real acceso a él las pacientes con previsión privada, ya que el costo del examen (entre US$500 y US$1000 dependiendo de qué incluye el test) es aún prohibitivo para la gran mayoría de la gente”.
5. Farmacogenómica o medicamentos a la carta
“La farmacogenómica es el estudio y la aplicación de la información de tu ADN para asignarte el medicamento adecuado, en la dosis adecuada, según tu conformación genética”, explicó a BBC Mundo Vanessa González-Covarrubias, líder del laboratorio de Farmacogenómica del Instituto Nacional de Medicina Genómica (INMEGEN) de México, y autora del podcast Menú de Ciencia.
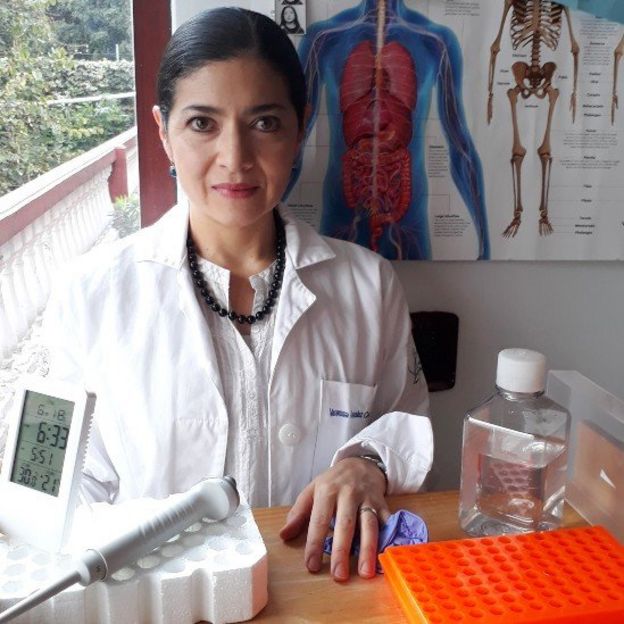
“Es una herramienta de la medicina personalizada que, al conocer algunas regiones de tu ADN, permite predecir si algún medicamento será toxico, poco efectivo o necesitarías una mayor dosis o un tratamiento completamente diferente”.
La científica señaló que existen proteínas que procesan medicamentos para eliminarlos y otras que son receptores de estos medicamentos.
“Pues bien, si estas proteínas no funcionan correctamente o funcionan de más, tu medicamento no traerá los beneficios que buscas. Recordemos que los medicamentos están preparados para ofrecer una dosis al promedio de la población. Pero más del 10% de la población mundial no conforma este promedio”.
Un ejemplo de farmacogenómica citado por González-Covarrubias es la prescripción de cumarinas y antiplaquetarios, medicamentos para la salud cardiovascular.
Para prescribirlos “se recomienda conocer variantes en los genes CYP2C9, VKORC1 y CYP2C19 para poder ajustar la dosis o decidir si este medicamento es ideal para cierto paciente”.
La investigadora afirmó que actualmente existen 24 guías de farmacogenómica reconocidas mundialmente que ayudan a personalizar la terapia de 61 fármacos. Pero la farmacogenómica “no es ampliamente desarrollada o implementada en México”.
BBC Mundo también habló con Bárbara Arias, profesora e investigadora de la Universidad de Barcelona y miembro del Centro de Investigación Biomédica en Red de Salud Mental (CIBERSAM).
“Aunque en el área oncológica es donde probablemente la implementación de la farmacogenómica ha sido más rápida, con marcadores en genes específicos como por ejemplo el KRAS para determinar el tratamiento en cáncer colorrectal, o el estado de HERen cáncer de pecho, otras áreas también están avanzando significativamente”.
La científica es especialista en genética de los trastornos mentales y farmacogenética de los psicótropos (medicamentos que influencian funciones psíquicas).